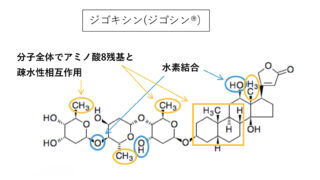
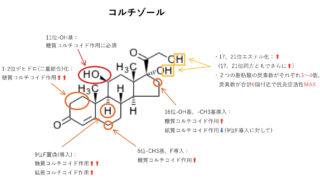
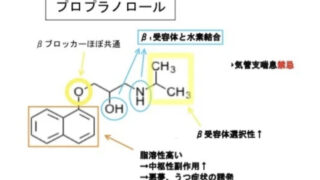
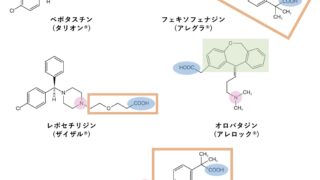
ジェネリック 医薬品と先発医薬品の治療効果がどうして同等と考えられ、どの点で違いが出るのか、一般的にあまり認知されていない、誤解されやすいところを中心に解説します。
ジェネリック (後発)医薬品のイメージ
一般の方で、後発(ジェネリック)医薬品に対して負のイメージを抱いている方は少なくないです。

先発→値段は高いけど信頼できて効果も高い薬
後発→値段は安いけど信頼性も効果も低い薬
という感じなんだろ?

後発(ジェネリック)医薬品はプロの料理を別の料理人が真似して作っただけと聞くし…
そしたらプロが作る料理の方が質も味も良さそうよね。

薬剤師(薬局)に加算が付いて儲かるから勧めてるだけだろ?
こんなイメージを持たれる方も多いです。
今でこそ厚労省や薬剤師がジェネリックを普及してきたので、このような誤解をされる方も少なくなってきてますが、やはりまだまだ負のイメージを抱いている方はいます。
昨今のジェネリックメーカーの不祥事もそのイメージを確信づけてしまっているのではと危惧します。
どれも誤解している代表例ですが、3人目の、ジェネリックを勧めると「薬剤師に加算が付く」こと自体は完全な誤りとは言えないですが、決してそのためだけに勧めているわけではなく、患者さんの利益、ひいては国民全体の医療費負担の軽減につなげるためでもあります。
医療従事者(医師や看護師など)も ジェネリック には詳しくない?!
実は、薬剤師などの薬学出身者以外の医療従事者(医師や看護師など)でも、“ジェネリック“にはあまり詳しくないことが多いです。
薬剤師は「製剤学」や「薬剤学」といって、医薬品を化学物質単体から様々な添加剤を加えて打錠・コーティングする工程や、出来上がった薬の品質や成分の含有量・均一性試験などの試験内容、そしてそれぞれ製剤的な工夫のされた薬剤が体をどのように巡り作用するかまで学びます。
つまり薬剤師であれば、『薬』がゼロから出来上がる工程や体をどのように巡り作用するかまで一度は学ぶので、他の医療従事者にはない知識も持っています。
もちろん薬剤師だからといって全ての薬に精通するのは不可能で、なんでも知っているわけではありませんが、少なくとも他の医療職種に比べれば医薬品の知識をかなり多く持っているのは間違いないと思います。
そして錠剤だけでなく、カプセル剤や液剤(シロップなど)、注射剤、貼付剤(いわゆる湿布薬など)、目薬や塗り薬、坐剤、、、ありとあらゆる医薬品の製造工程と、品質や有効性、安全性を担保するための試験方法も学びます。
薬剤師はそういう知識のバックグラウンドも活かしながら、それでもジェネリックを普及することが患者さんや国民のためになると思い勧めているので、決して行政の誘導のみで勧めているわけではないことは知っていただきたいなと思います。
細かいことを言えば、薬価差益の大きい先発品を渡せばジェネリックを渡すより利益になることもあるので、それでも薬剤師が全体的に可能な限りGEを勧めることで利益第一優先ではないとご理解いただけると嬉しいです。
先発品と後発品( ジェネリック )の比較
では、本題に入ります。
先発品と後発品(ジェネリック)で、特に一般の方、薬学以外の医療職種の方でも誤解が多い部分を重点的に解説していきます。
薬価(薬の値段)
まず薬価、つまり薬そのものの値段が違います。その違いは研究開発費等のコストの違いが大きく影響しています。
先発品では化学合成以外にも毒性試験や薬効薬理試験、臨床試験(治験)などの各種試験に莫大な費用・時間・労力を要し、1品目作り出すのに10〜20年、数百億〜数千億円かかると言われています。
対して、後発医薬品は既に先発品の有効成分のデータが揃っているため、体内動態が先発品と同様と示す試験(生物学的同等性試験)をクリアできれば、治療効果も同等と判断でき、数億円程度で市場に出すことができます。
| 先発医薬品(新薬) | 後発(ジェネリック)医薬品 | |
| 開発期間 | 10〜20年 | 3〜5年 |
| 開発費用 | 数百億〜数千億円 | 数億円程度 |
| 有効成分 | 同じ | |
| 薬価 | 高い | 安い(先発品の半分以下) |
このように研究開発費用が抑えられているため、後発(ジェネリック)医薬品(GE)は安く手に入れることができます。
治療効果の同等性

やっぱり効果は違うんだろう?
安い値段で効果まで同じなんて信じられない。
後発品に替えてから薬が効かなくなったという話も聞いたことがある。
やはり患者さんの多くもここが気になるところで、医療従事者でも正しく理解している人は少ないかもしれません。
ここからなかなか理解しにくいところなので少し細かく解説していきます。
生物学的同等性と臨床的同等性
ジェネリックの治療効果を担保するのは生物学的同等性試験と呼ばれるものです。
これは通常、少数の健康な成人男性を対象にした臨床試験で、薬剤の効果が血中濃度を指標にできる場合、先発品とジェネリック医薬品の血中濃度の推移が同等なら、臨床的にも同等と言えることを示す試験です。
ここで確かめるのはCmax(最高血中濃度)やtmax(最高血中濃度到達時間)、AUC(血中濃度曲線下面積)です。
これらが分かれば、有効成分がどれくらい吸収され、代謝、排泄されるかの過程(バイオアベイラビリティという)を時間経過とともに把握することができます。
つまり先発品と後発品で、同じ有効成分が同じ量だけ入っていれば、当然同じ体内動態(バイオアベイラビリティ)になるはずという理屈です。

同じ有効成分が同じ量だけ入っていて、体の中で同じ巡り方をするなら、理論上は当然、治療効果も同じになるはずですよね。
それを確かめるのが生物学的同等性試験です。
しかし、同じ有効成分でも先発品と“全く同じ“体内動態になるわけではありません。
これは後ほどの、治療効果の違いで解説していきます。
添加剤の影響は?!
医薬品における【添加剤】の定義はご存知でしょうか?
日本薬局方では以下のように添加剤を定義しています。
添加剤は、製剤に含まれる有効成分以外の物質で、有効成分及び製剤の有用性を高める、製剤化を容易にする、品質の安定化を図る、または使用性を向上させるなどの目的で用いられる。製剤には、必要に応じて、適切な添加剤を加えることができる。ただし、用いる添加剤はその製剤の投与量において薬理作用を示さず、無害でなければならない。また、添加物は有効成分の治療効果を妨げるものであってはならない。
第16改正日本薬局方製剤総則より引用、抜粋
つまり、添加剤の役割には
- 薬の形状の維持
- 苦味や臭みなどのマスキング
- 胃や腸など、体の中で溶ける必要のあるところできちんと溶けるようにする
- 安定性の向上
- 使用感などの向上
などがあります。
総じて、先発品では使いにくかった部分が後発品で改善されているなどがあります。
そして添加剤それ自体は、実際の使用量の範囲では薬理作用もなく無害で、治療を妨げるものでもないことを確認して使用されています。
添加剤も当然、量や化学的性質によっては有効成分に影響したり、そこから体への作用に影響する可能性もありますが、そういったことも含めてジェネリック医薬品では(先発品でも)厳しい審査のもと承認を受け医薬品として市場に出てきます。
よって「添加剤が違うなら効果(作用)も違うはず!」というのも織り込み済みで確認されているので、実際には心配いらないレベルなのです。
ただし、添加剤にアレルギーを持つ場合にはこの限りではないため注意が必要です!

添加剤にアレルギーを持っていたり、その添加剤が治療中の病気に直結するような影響でもない限りは、神経質に気にするようなものではありません。
治療に影響する可能性も含めて試験されているため、ジェネリックだからと無闇に不安を感じる必要はないのです。
じゃあなぜジェネリックで効果が変わることがあるのか、その辺りも解説していきます。
生物学的同等性試験の許容域は80〜125%?!治療に影響は?
生物学的同等性(薬の体の巡り方:吸収・分布・代謝・排泄<頭文字をとってADMEと言う>)が治療効果を同等にするための指標と言いましたが、全く同じにはなりません。
それは一人一人が同じ体のつくりでも個人差があるのと同じで、厳密に全く同じになることはないのです。
治療効果を同等とするために、先発品と後発品(ジェネリック)でどれくらいの“ズレ”まで許せるか、それを確認する試験が生物学的同等性試験で、同等とするために許されるズレが80〜125%となっています。
これは海外(欧州や米国)でも同様の判断基準を持っていて、この範囲にあれば治療効果は同等と見做せるとされています。
ただし、やはり80〜125%であれば本当に効果も同等なのか?という指摘もあり、なかなか難しい問題も潜んでいます。
治療効果の違い
ここまで説明したように、基本的には効果に違いが出ることはありません。
医薬品の審査は添加剤の違いも織り込み済みで、生物学的同等性試験によって効果も担保されます。
しかし、実際には「先発品から後発品に切り替えたら効かなくなった」という声も非常に多く聞きます。
これには諸説ありますが、大きな要因として考えられるものをまとめると、
などが挙げられます。
それぞれどんなことが考えられるでしょうか?
プラセボ効果とノセボ効果
まず定義を確認してみます。
本物の薬と同様の外見、味、重さをしているが、有効成分は入っていない偽物の薬。成分としては、少量ではヒトに対してほとんど薬理的影響のないブドウ糖や乳糖が使われる事が多い。
臨床においても、薬理活性成分の含まれないプラセボを投与して、症状が回復する場合がある。特に痛みや下痢、不眠などの症状に対しては、偽薬にもかなりの効果があると考えられており、これには暗示のような心理的効果、自然治癒などが影響しているとされている。
逆に偽薬によって、望まない副作用(有害作用)が現われることを、ノセボ効果 (ノシーボ効果、反偽薬効果、nocebo effect) と呼んでいる。
薬学用語解説 日本薬学会より引用、抜粋
つまり「病は気から」の言葉通り心理的な効果が働いている可能性があり、薬と思い込んで使うことで実際に“効く“状態(プラセボ効果)になったり、逆に“副作用が出る“状態(ノセボ効果)になったりします。
例えば、「ジェネリックは粗悪なもので効かない」と思い込んでいる人なら、効かないばかりか、副作用が出た時にジェネリックのせいだと勘違いしてしまうこともあります。それが本当にジェネリックのせいであっても、このようにノセボ効果の可能性があります。
また、ジェネリックでは患者の使用性の向上が図られ、色や形、味や匂いなどが変化することで、これらが心理的に影響し、普段と違うというような錯覚を起こし、アドヒアランス(患者が積極的に治療に参加すること)が低下するなどの影響を与えることもあります。

治療に心理的な影響が出ることもあります。不眠症にプラセボが効くというのも有名な話です。
いつ、どのタイミングで使ってもその薬だけ効かないとなれば、ノセボ効果ではなく、本当に効いてない可能性も出てくるかもしれませんね。
ただしその場合も、本当に“後発品だけ“効かないのかなど、他の可能性を除外していく必要があります。
臨床的同等性が生物学的同等性で担保できていない
基本的にはあまりないと思いますが、可能性がないわけではありません。
先に述べたように臨床的同等性は生物学的同等性により担保される、、、はずで、矛盾してるように思うかもしれませんが、薬剤によってはあり得ます。
薬が血液中になくても効果が持続する、つまり血管外(組織細胞内)に薬剤が残り効果が発揮されるものに関しては、血中濃度が先発品と同じでも細胞内まで完全に同じ挙動かどうかまでは確かめるのは難儀です。
薬学部では『pH分配仮説』と言って、仮に細胞内に薬剤が残っていても、組織・薬剤のpHや浸透圧、分子形とイオン形の関係と割合、分子の遊離形分率といったタンパク結合率など、様々なパラメータから血中濃度を基本的に効果の指標とできることを学びますが、それでも完全とは言えません。
こうしたことから、血中濃度を治療効果に直接結びつけるのが難しい薬剤に関しては、先発とジェネリックで効果に違いが現れる可能性もあります。
さらに、前述したようにプラセボ・ノセボ効果の影響の可能性もあり、効果の指標が個人の感じ方によってバラつきの大きいもの(例えば痛みの強さなど)は、同じ薬、同じ成分でも、使うタイミングによって効き方に変化が起こる可能性も大きくなります。
これらのことを正確に評価するのは難しいですが、誤解してはいけないのは、これが先発→後発へ切り替えたから起こったのではなく、先発同士、後発同士の切り替えでも同様に起こり得ることだということです。

効果の指標が個人の感じ方でバラつきが出るようなもの(痛みの強さなど)の場合、同じ薬、同じ成分でも、タイミングや状況の違いなどによって効き目に差が出る可能性があります。
こうしたものは生物学的同等性で正確に評価するのは難しいでしょう。
そしてこれは当然“ジェネリックだから“ではなく、“先発品でも同様に起こり得ること“という認識も重要です!
個人差
案外、医薬品を使用する際に忘れられがちなのが、この「個人差」による影響です。
厚労省のQ&Aでも説明されていますが、同じ人が同じ医薬品を使用した場合でも、体質やその時の体調、他に使用している医薬品との組み合わせや使用のタイミングによって、吸収や代謝に影響し、薬物動態が変化することもあります。個体内のバラつきとして常に起こり得ることで、ジェネリックだから起こるわけではなく、同様に先発品でも起こることです。
つまり、同じ先発品同士でも効く人と効かない人がいるのと同じことが、後発品でも起こり得るというだけのことで、前項でも説明したように、先発→後発が効かないわけではなく、先発→先発、後発→先発、後発→後発の切り替えでも効かなくなるのと同じ理屈なのです。

結局は全て『個人差』に集約されそうな気もしますが、心理的・薬物動態的な影響を除いてもなお、その他にも個々人に絡み合う複雑な要因が影響している可能性があります。
その時の体調や併用している薬の組み合わせ、使用のタイミングなど。
ここでも同様に“ジェネリックだから“ではなく、“先発品でも起こり得る“という認識が重要です。
まとめ
ジェネリック の治療効果のポイント
後発(ジェネリック)医薬品の大事なポイントをまとめると、
- 薬価が安いのは研究・開発コストを大幅に削減できているから
- 治療効果は、基本的に薬の血中濃度推移の同等性(生物学的同等性)で担保できる
- 添加剤の種類と量は、治療に使うレベルの量では問題にならない(アレルギーや病態に直結する場合を除く)
そして、治療効果に違いが出てしまう理由として考えられるのは、
- プラセボ、ノセボ効果
- 臨床的同等性(治療効果の同等性)が生物学的同等性で担保できていない
- 個人差
などがあります。
いずれにしても、先発品→後発品(ジェネリック)に変更したから治療上の違いが出たわけではなく、
先発→先発、後発→先発、後発→後発にそれぞれ切り替えた場合でも同様に起こることが、先発→後発の切り替えでたまたま観測されただけ
である可能性が高いことを考慮しなければなりません。
もちろんこれらの可能性を全てすり抜けて、本当に後発品だけ効かないと言ったパターンも否定はできませんが、まずはこれらのことを考慮し除外すべきなのです。
ジェネリック の問題点と考え
そうは言っても、やっぱり納得いかない部分もあると思いますし、これまでの内容がジェネリックを正当化するための詭弁と捉える方もいるかもしれません。
そこでジェネリックの抱える問題点として、
- 長期的な検証結果が不明
- 臨床試験の必要性
- 患者アドヒアランス(治療への積極的な参加)の低下
などが指摘されています。
これは僕自身も疑問に思うところがあり、可能な限り是正すべき課題とも言えます。
生物学的同等性試験は大規模な臨床試験に比べれば、少数の健康な成人男性を対象にバイオアベイラビリティを確認するに留まるので、確かに実際の多くの患者を対象に長期的な検証がなされていないと言えばその通りです。
(※抗がん剤や免疫抑制薬などリスクの高い薬剤では、被験者は“患者“となっている)
また、薬の見た目や味、匂いなどの変化によって患者の心理に影響し、アドヒアランスの低下から治療が困難になってしまっても本末転倒です。
薬剤師はジェネリック推進で医療費削減、患者の自己負担軽減を図りつつも、こうした理由から先発品が良いと言われれば一応納得もできるでしょう。
ただ、こうしたことも含めて生物学的同等性試験がそれらを担保している側面も大きいので、これまで述べてきた内容からすれば、そこまで気にする必要はないかなと感じますし、個々に対応する程度で良いと考えます。
そして最後に、残念ながら、ジェネリックでの大規模な臨床試験は被験者の選定から効果の判定、かかる費用まで試験デザインが非常に困難を極めるとされ、むしろ臨床試験を行う方が費用対効果が悪いとまで言われることもあり、実現は難しいようです。
併せて読みたい記事
- 【健康食品・サプリメントと医薬品は違う?!】薬剤師が分類や違い、使い方をわかりやすく解説!
- 点眼薬(目薬)の正しい使い方、使用期間の目安と期限・保管方法
- 【 セルフメディケーション税制 】市販薬の医療費控除の仕組みとやり方をわかりやすく解説!
参考:
・医薬品添加剤について 日本ジェネリック製薬協会
・ジェネリック医薬品Q&A 厚生労働省
・後発医薬品の生物学的同等性試験ガイドラインQ&A